現代人3C不離身,使得近距離用眼需求大增,「近視」已成為普遍的文明病。長時間配戴厚重眼鏡或隱形眼鏡進行日常活動相當不便,這也讓近視雷射手術討論度倍增,施做需求大幅提升,甚至成為時下流行趨勢。
然而,還是有許多人對近視雷射抱持著「期待又怕受傷害」的心情,畢竟要在「靈魂之窗」上動手術,加上網路討論聲浪正反兩極,讓人感到相當擔憂。像是會有後遺症嗎?術後眩光問題?做完還是會近視?邀請專業醫師全面解析。
快速查看
專科醫師解析近視發生原因
濰視眼科台中院主治醫師許承儒表示,近視是指外來光線經眼球的角膜及水晶體屈折後,沒有精準聚焦在視網膜上,而是落在視網膜前,形成一個模糊影像。可分成屈光近視和軸性近視,發生原因包含遺傳、環境、用眼習慣等。
- 軸性近視:因為眼軸長度異常增加,導致眼球前段折射力和眼軸長度配合不佳,光線在還沒到達視網膜前就聚焦,造成一般眼軸每增加 1mm,就增加 3 個屈光度的折射力,即增加 300 度近視。
- 屈光近視:眼軸正常,但角膜或水晶體屈折異常所致,又分成角膜性近視、水晶體性近視等。
市面上近視雷射方式及其優缺點
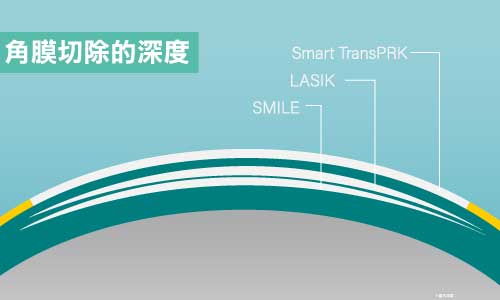
許承儒醫師表示,近視雷射依手術削切的深度分成「深層手術」和「表層手術」,透過「減少角膜基質層的厚度」,來改變角膜弧度,讓影像聚焦視網膜上,讓視力不再需要外物幫忙即可看得清楚,市面上取出度數共有三種常見雷射方式,全智能SMART TransPRK、醫師操作機器的LASIK及醫師手動介入的SMILE。
製瓣手術,LASIK(雷射屈光角膜層狀重塑術或飛秒無刀雷射)
- 手術過程:先從削切角膜表層掀開,從切口使用飛秒或準分子雷射汽化角膜厚度,再將角膜瓣蓋回。
- 適用對象:近視 150-1200 度。
- 優點:術後恢復時間快、疼痛感低,手術適用範圍廣。
- 缺點:持續存在角膜瓣相關風險。
微創手術|SMILE、SMILE Pro及SMART Pro(全飛秒無刀雷射)
- 手術過程:無需製作角膜瓣,從角膜表層開2〜4mm的切口,使用飛秒雷射製作微透鏡、再以鑷子從切口手動拉出透鏡。
- 適用對象:近視500-1000度、散光500度以下的病患。
- 優點:傷口小、疼痛少、能避免角膜瓣併發症。
- 缺點:仰賴醫師技術,對於低度數矯正的難度偏高(因透鏡薄,不易取出)。
全智能手術|SMART transPRK(零接觸準分子近視雷射)
- 手術過程:直接以準分子施做於上皮細胞及其下基質層,等待上皮層新生後,視力即能獲得矯正。
- 適用對象:客製成度高,一般200-800度,主要評估角膜厚度(濰視眼科最高度數案例為1300度) 。
- 優點:沒有開放式切口,整體角膜結構穩固,表層手術保留相對較多的基質層厚度。
- 缺點:恢復期相對較長。
AI全智能⁺安全新選擇|SMART transPRK4.0|全球20年角膜大數據|高階角膜斷層掃描
- 2025年,濰視眼科全院升級SMART TransPRK 4.0,藉由全球超過20年的角膜檢測大數據而打造的AI運算技術,全方位提升手術精準度與安全性。
- 三大升級亮點:角膜「零接觸」、精準「零盲區」、數據「零時差」。
- 術前:在SMART TranPRK 4.0的這套系統中,藉由更高解析的角膜斷層判讀,及經系統演算後各項前端分析數據,在術前檢查階段,就先將圓錐角膜等高度風險的患者給篩查出來,確保在以眼睛健康為前提下執行手術。
- 術中:運算數據同步串聯至手術平台,不僅降低人為操作風險,AI運算技術可輔助醫師做更精細化地客製、微調手術參數,讓醫師執行更高精密性的屈光矯正方案。
- 術後:藉由術後完整的追蹤 (最短3個月、最長2年內),搭配AI輔助識別,可長期的觀測患者術後的角膜恢復狀態與變化,確保術後的長期穩定性。
近視雷射手術比較表(2025費用、風險及後遺症統整)
價格上,不同醫療院所對應不同的術式,手術費用會有所不同。一般來說,LASIK大約落在 4〜11 萬元不等的方案、Smile or Smile Pro則在 10〜16萬元、SMART transPRK4.0則約 9〜12萬元,而後續回診或是用藥費用則是視各醫療院所規定酌收。
| 手術方式 | SMART TRANSPRK 4.0 | LASIK | SMILE PRO |
|---|---|---|---|
| 矯正方式 | 雷射直接施打上皮 | 掀瓣後施打雷射 | 製作微透鏡後由取出 |
| 特色 |
|
|
|
| 缺點 | 術後2~3天角膜上皮新生時,暫時性視力回退之感 | 角膜瓣相關併發症 | 無法有效處理高階像差、低度近視處理難度增加。 |
| 度數範圍 | 一般為200至800度,高度近視者可視角膜厚度等條件由醫師評估能否進行手術 | 150〜1200度 | 500〜1000度 |
| 切口 | 零接觸,無切口 | 有切口,約15mm | 有切口,約2〜4mm |
| 近視雷射技術 | 準分子雷射 | 飛秒雷射/準分子雷射 | 飛秒雷射 |
| 高階像差處理 | 搭配前導波處理 | 搭配準分子雷射儀器可處理 | 無法有效處理 |
| 採用同技術二修 | 可以 | 可以 | 無法 |
| 角膜瓣併發症 | 無,術後角膜穩定度高 | 有可能 | 無,術後角膜穩定度高 |
| 術後乾眼風險 | 少 | 較少 | 少 |
| 費用 |
|
依照機型4~11萬不等 |
|
| 恢復期 | 略長 | 短 | 次之 |
快了解!近視雷射的 10 大都市傳說

Q1:近視雷射術後隔天就能上班?
術後修護期可分為「傷口恢復期」及「視力穩定期」,傷口恢復期會依據術式不同而有時間差異;視力穩定期會因個人體質而有所不同,但都建議觀察 3〜6 個月,視力狀況會逐漸穩定恢復到最佳視力值。
SMART transPRK因直接施做在角膜表面上皮細胞,術後 3〜5 天等待角膜上皮新生時,依照個人狀況可能會出現畏光、痠澀、異物等,不過也有人沒有太大的感受,視力值約 1~3 個月會逐漸穩定。
LASIK為深層手術,傷口有角膜瓣保護,術後傷口恢復快;Smile也屬於深層手術,因取出透鏡,傷口恢復較 LASIK慢,不過比SMART transPRK快。但兩者術後容易有水霧感影響視覺品質,約需 1〜2 周才會退去,甚至有些人須等待一個月以上,因此許醫師才會建議,無論做哪一種手術皆須觀察 3~6 個月的恢復期。
Q2:現行3種近視雷射手術對於角膜的影響?
術後剩餘的角膜厚度及角膜整體結構是維持角膜生物力學結構穩定的主要關鍵。如果術後角膜結構不夠強壯,擔心因眼球內壓力使角膜向外膨出形成圓錐狀,變成「圓錐角膜」。
「圓錐角膜」是近視雷射手術嚴重的併發症,也是術前檢查重要篩選指標。「有圓錐角膜的患者不應該接受近視雷射手術,而術後有圓錐角膜風險的人也不適合施做,這也是為什麼術前詳細的檢查評估如此重要的原因。」目前手術後剩餘角膜的國際安全標準是 250µm,濰視眼科顧及角膜穩定度及安全性則是建議保留 350µm。
3大近視雷射中,術後角膜結構以SMART transPRK保留較完整。有研究發現,隨著上皮層慢慢長回,上皮層下方會長出一層類似前彈力層的組織,因此,術後角膜生物力學結構穩固程度也是好的。
LASIK因為手術方法的關係,多了一個角膜瓣在上方,並不是完整的結構;SMILE則需要消耗比較多的基質層,保留厚度是最薄的,不過它對於角膜前彈力層的耗損較少,所以術後的角膜結構還算穩固。
Q3:近視雷射術後出現霧霾、水霧感是什麼?
無論是使用 LASIK、SMILE或SMART transPRK時,當眼睛經過準分子或飛秒雷射將組織汽化後都會產生傷口,術後都可能會出現暫時性的角膜發炎。
「霧霾」是發炎過度可能導致傷口癒合不規則、角膜表面不平整,出現視覺混濁。不過,現在術中及術後都會使用抗發炎、抗疤痕的藥物和藥水來預防。可抑制傷口組織不正常增生亂長、使角膜恢復時達成平滑的表面。
「水霧感」則較常出現在LASIK、SMILE上,由於雷射擊發是在角膜內部,能量消散較不容易,造成角膜短暫水腫及發炎。通常術後 1 週內水霧感較為明顯,大部分都在 2〜4 周可慢慢消退完畢。
許承儒醫師說明,一般來說,手術後都會給予消炎藥物及人工淚液,以加快消炎消腫過程,只要遵循醫囑使用類固醇來抗發炎,配合穩定的回診追蹤,基本上霧霾、水霧感都不是問題
Q4:近視雷射會失敗嗎?可能產生的風險及後遺症有哪些?
近視雷射至今已發展超過 30 年,隨著醫療科技發展有著相當多的變化,像是手術方法更多、施做機器更先進、術前檢查更詳細、醫師評估更有依據等,也因此大幅提升手術的安全性。
不過,只要是手術就會有風險,為了避開術中可能產生的風險,必須透過更加詳盡的術前檢查,確保眼睛狀況適合施做;手術全程以儀器自動化進行,減少人為誤差與感染機會。
術後則要遵循醫師指示充分休息、按時點藥水,好好修護眼睛,配合穩定的回診追蹤。許醫師說,如果不幸遇到後遺症,可與醫師討論治療與補救的措施。
她提醒,除了術前檢查評估相當重要外,慎選手術方式也是關鍵。像是低度近視者,如果進行深層手術如 SMILE,因為需要削切的角膜厚度少、提取的度數微透鏡薄,可能因為提取不易,產生沾黏、殘留等。
Q5:做完近視雷射之後還會近視嗎?
每個人每天的近視、散光度數等都會浮動,甚至是手術當下眼睛對雷射能量的吸收、當時疲勞程度,或前晚睡眠品質等,皆會影響術後視力狀況,有可能發生度數殘留。
這也是為什麼術前檢查相當重要,透過不同廠牌儀器、自動驗光搭配主覺驗光,以及初算術後剩餘厚度是否能二次手術等,綜合各項數值,盡可能將發生的可能性降低。如果不幸發生,可與主治醫師討論是否二次手術矯正。
她提醒,近視雷射雖可以讓你順利擺脫眼鏡,但如果術後仍維持像過去不良的用眼習慣,可能產生新的近視。建議術後還是要好好照顧雙眼,維持良好用眼習慣,避免長時間近距離用眼,多到戶外望遠等,維持視力健康。
此外,近視雷射是透過改變角膜形狀,矯正掉當下的近視,並無法改變眼睛裡視網膜、水晶體或內皮細胞等狀況,因此,就算使用近視雷射矯正了度數,但因為高度近視可能引發的眼睛疾病風險仍存在,應定期追蹤眼睛健康。
Q6:眩光是天生的?瞳孔大小與術後視覺品質之間的關係?
眩光大多是天生的,通常發生在角膜和水晶體,因為兩者皆有屈光的功能,當水晶體變白、變硬,光線的匯聚能力就會受到影響,或是角膜淚水分布不平均,都會產生眩光。
許承儒醫師表示,眩光的症狀,可從晚上看燈光時,注意光點周圍是否出現一圈光暈,或者散發出六角形射線來簡易判斷。在白天,眩光問題並不大,但到了晚上,開車時恐怕會影響到安全。
傳統的近視雷射手術,容易產生夜間眩光與治療光學區域有關。通常近視雷射的光學區至少要比瞳孔大,否則施做後容易產生眩光。而瞳孔大小非一成不變,會受到年紀大小、視網膜狀況、環境光線等因素影響其大小。
許承儒醫師強調,通常光線越昏暗,瞳孔越大,所以雷射近視術前會進行「暗室瞳孔」檢查,以判斷在昏暗環境下瞳孔大小,來判定適不適合雷射,以及決定雷射光學區大小。
光學區做的越大,術後視覺品質越不易受到干擾,眩光問題也越少。但光學區做得越大,角膜厚度也會被消減的多,而每個人的角膜厚度有限、眼睛狀況也不一樣,施做光學區大小也有其極限,而非可以無限擴大。
她語重心長的說,如果要在安全的角膜厚度範圍內矯正完近視度數,但雷射光學區只能做比較小,但夜間瞳孔又比較大,這種情況可能就不適合做近視雷射了。
Q7:散光可以做手術嗎?低階與高階像差透過準分子或飛秒雷射矯正的差異?
基本上,近視雷射可以矯正低階像差,如近視、散光,而遠視則因角膜結構關係,就算是雷射後還是相當容易遠視,建議與專業眼科醫師討論是否施做。
而所謂的高階像差,包含球面像差、彗星像差、三叉像差、像散、場變、畸變等,則因為成因複雜,需藉由「前導波系統」導入精細的測量結果,讓近視雷射矯正後的視覺品質得以提升。。
目前,前導波系統可經由準分子雷射儀器搭載,LASIK、SMART transPRK可同時處理低階、高階像差;而飛秒雷射儀器則無法搭載,使得SMILE無法有效處理高階像差。
Q8:老花跟遠視可以做手術嗎?
老花是因為眼睛睫狀肌調節能力變差,近距離看不清,拿遠才能清晰。眼睛的調節力會隨著年齡增長而愈來愈差,每個人都會有老花,只是時間早晚而已。老花常發生在 40 歲以後,但因為用眼習慣改變,使得老花有年輕化趨勢。
雷射術前,醫師會將年齡列入評估,患者如果年過 35 歲,就會與之充分溝通,是否斟酌保留一些近視度數,以提供患者在看遠或看近時的調節力,也能降低眼睛疲勞的機會。
許醫師進一步說明,如果很要求視覺銳利度,確實可以將度數完全矯正,但後續如果有近距離用眼需求,可能還是需要配戴老花眼鏡;而如果不想戴老花眼鏡,手術時保留大約 50〜75 度近視,就能兼具看遠看近都清楚。
Q9:人人都適合做近視雷射嗎?
許承儒醫師嚴肅的說,並不是每個人都適合近視雷射,術前必須經過許多嚴謹的評估,確保術前術後的眼睛健康,防止任何可能的後遺症產生,如圓錐角膜、乾眼症、眩光等,也才能確保術後效果符合期待。
而到底該不該做近視雷射?她說,之所以想做近視雷射,應從「個人需求」來做考量。個人需求像是職業需要、運動困擾、主觀因素等;視覺條件,如角膜厚度、瞳孔大小、度數深淺,以及其他特殊狀況等。
她舉例,像是空服員、模特兒,因為工作需考慮到外表美觀,若配戴隱形眼鏡不適感明顯,或因為眼睛乾澀戴不住,就可思考是否要近視雷射;或時常從事戶外運動者,戴眼鏡反而造成不便,也可考慮雷射。
但要近視雷射前,還需要評估「視覺條件」,像是角膜厚度、瞳孔大小、眼睛狀況等,才能確定是否可以進行手術。許承儒醫師就曾遇過近視高達 800、900 度的患者,因為太想擺脫眼鏡而來評估,卻因為角膜厚度僅 480㎛而被退貨。
也遇過散光度術相當不穩定的患者來評估,該患者散光度數在兩三年內,就從 200 多度飆升至 400 多度,在進行角膜地圖檢查時,就發現他有圓錐角膜的狀況,也不建議他做近視雷射。
Q10:有個都市傳說,醫師自己都不做近視雷射?
許承儒醫師表示,這個說法是不客觀的,近視雷射不是必要的治療,而是選擇性的手術,因此,需要依據個人需求而決定是否進行。她呼籲,無論是哪種職業,不管要不要做近視雷射,找到適合自己矯正視力的方法才是最重要的。
像有些人喜歡戴隱形眼鏡、瞳孔放大片、角膜塑型片來矯正視力,他就不會選擇做近視雷射;如果本身配戴眼鏡或隱形眼鏡時,常會覺得眼睛不適時,可能就要思考是否接受雷射手術。
許多人雖然有個人需求想做近視雷射,但卻因為視覺狀況不適合施做,進而只能維持眼鏡或隱形眼鏡矯正。許醫師笑著說,據統計,眼科醫師與他的家屬接受雷射手術的比例其實是遠高於一般民眾的。
因為大家在診間看到眼科醫師戴著眼鏡看診,其實他可能早已完成近視雷射,只是配戴著無度數的抗藍光眼鏡;也有知名人士因為眼鏡已成標誌,就算雷射了,也維持佩戴鏡框眼鏡的習慣。
如何判斷自己是否適合近視雷射
近視雷射是一項「選擇性」、「非必要性」的手術,不是每個近視的人都需要進行近視雷射,需根據個人需求和生活方式來決定,例如,覺得戴眼鏡不方便,或因為工作需求、眼睛太乾而無法佩戴隱形眼鏡,你可能會考慮進行近視雷射,而選擇近視雷射需符合哪些條件呢:
基本條件
近視度數必須穩定,若度數在短期內(3-6個月)有顯著的浮動,或者近期有逐年增加的趨勢,那麼你可能暫時不適合進行這項手術。
此外,在評估過程中,我們還會考慮角膜的狀況和厚度,確保手術後的角膜能保持足夠的厚度來維持眼球的穩定性。
可能不適合
有些情況可能會讓你暫時或完全不適合進行近視雷射手術。
角膜相關疾病、視網膜或視神經問題、高度近視導致的視網膜脆弱,以及懷孕或哺乳期間因荷爾蒙影響而引起的角膜水腫,都可能影響到手術的可行性。
此外,近期度數不穩定、乾眼症狀嚴重的人,或是隱形眼鏡使用不當導致角膜問題的人,都需要在狀況改善後再考慮手術。


